みなさんは、よく眠れる方ですか?
それとも、不眠症気味ですか?
眠りが浅かったり、朝起きた時にスッキリしないと、「不眠症」という言葉を使う人がいますが、
これについてちゃんと考えたことはありますか?
また、睡眠の質って、実際はどうやって測るのでしょうか?
個人的な主観によるものが大きいと思われがちですが、専門家の方はどう見ているのか?
大手製薬メーカーで臨床開発をしているゲノム高橋さんにご協力いただき、睡眠の質について教えていただきました。
- 眠れない
- 眠りが浅い
- 十分な時間寝たのに、まだ眠い(疲れがとれない)
- 眠れないことに罪悪がある
こんな方のお役に立つかも知れませんよ。
【自己紹介】睡眠の専門家です

はじめまして大手製薬メーカーで臨床開発をしている医療ライターのゲノム高橋です。今回は、睡眠の質について、専門家の視点から書かせていただきます。
なぜ人は眠るのでしょうか?
いや、なぜ人は眠れないと悪いと考えるのでしょうか?
たとえば、眠れない夜に「眠れない、眠れない」と呪文をかけ、眠れないと健康に悪い、眠れないと病気になる、眠れないと仕事に差し支えるなどと考え、ネガティブな方向へ心を誘い込みます 。
みなさんはこのような経験がありませんか。その後、大抵の人は寝つきの悪い期間が短く、数日後にはいつもの寝つきに戻っているはずです。なかには不眠症になる人もいますが、これには特徴的な症状があります。
このような質問をする筆者は、外資系製薬メーカーで医薬品を開発していることから1日の睡眠が3〜4時間の生活が続き、海外出張と暴飲暴食で睡眠時無呼吸症候群になり治療中です。
現在、このような睡眠について多くの研究が世界中で行われています。
たとえば、レム睡眠とノンレム睡眠、80種類のタンパク質のリン酸化、9番染色体にあるSik3の変異、体内時計、時計遺伝子、各種疾患と睡眠、睡眠薬の開発などです。
ここでは睡眠の質とその計り方、さらに不眠症になったときに使われる睡眠薬の開発とそのタイプ、この4点について解説します。
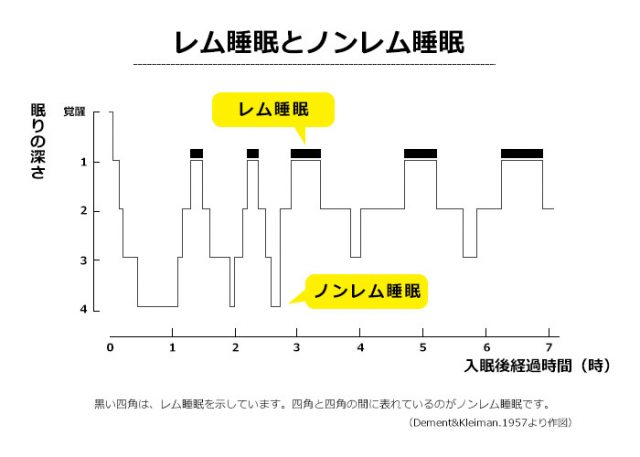
【基本知識】レム睡眠、ノンレム睡眠とは?
人の眠りには、「レム睡眠」と呼ばれる身体を休める眠りと、「ノンレム睡眠」と呼ばれる脳を休める眠りがあります。
眠りにつくと、はじめに浅いノンレム睡眠があらわれ、時間とともに眠りが段々と深くなり、深い睡眠状態がしばらく続きます。その後、再び浅いノンレム睡眠状態になり、レム睡眠へと移ります。この、最初のレム睡眠が現れるまでの時間は深い睡眠の量によって左右され、30歳の平均でおよそ90分です。
レム睡眠の持続時間は若年者で5~40分くらいで、その後ノンレム睡眠の状態になる、という70~110分の睡眠サイクルが繰り返されます。平常時の睡眠の場合、深い睡眠は一晩の前半に多く出現し、レム睡眠は睡眠の後半に多く出現します。
人は一生のうち3分の1は寝ています。つまり24時間のうち8時間は睡眠時間なのです。
この大切な睡眠は、日中に活動して疲れた脳と体を回復させるために働き、深い眠りのノンレム睡眠と浅い眠りのレム睡眠が繰り返す生理現象のことです。
| ノンレム睡眠 | ・深い眠り ・脳は休み ・からだは緊張 ・眼球が上を向いている |
|---|---|
| レム睡眠 | ・浅い眠り ・からだが休み ・脳は覚醒 ・目を閉じたまま眼球がキョロキョロ |
ノンレム睡眠は副交感神経が有意優位となり体温、心拍数、代謝などが低下し、脳波が1期から4期と睡眠が深い数値を示します。
一方のレム睡眠は交換神経が有意となり心拍数、呼吸数、血圧などが変動し、脳波は覚醒している数値を示します。このときキョロキョロと眼球が動く急速眼球運動が瞼の下でおきています。
またレム睡眠のときに日中の出来事を記憶していると考えられています。が、しかし最近の研究では一部の記憶だけだとわかってきました。
さらにレム睡眠のときに学習することができるという研究報告もあり、一笑されていた米国のテレビアニメ「デクスターズ」の睡眠学習が、もしかすると証明される時代がくるかもしれません。
睡眠には、成長ホルモン、性腺刺激ホルモン、甲状腺刺激ホルモン、メラトニンなどが複雑に絡み合っていると考えられています。メラトニンは睡眠促進に働く物質です。そのほか、9番染色体、時計遺伝子なども発見されています。
| 臓器 | 交感神経 | 副交感神経 |
| 心臓 | 亢進 | 抑制 |
| 気管 | 拡張 | 収縮 |
| 瞳孔 | 散瞳 | 縮瞳 |
| 消化器液分泌 | 抑制 | 亢進 |
| 胃の運動 | 抑制 | 亢進 |
| 小腸 | 抑制 | 亢進 |
| 膀胱 | 壁弛緩 | 壁緊張 |
| 膀胱括約筋 | 収縮 | 弛緩 |
参考資料:
日本看護学校協議会共済会 睡眠の基礎知識
日経サイエンス 2019年6月号「睡眠とは何か」
不眠症とは

| 入眠障害 | 寝つきが悪い |
|---|---|
| 中核覚醒 | 途中で目覚める |
| 早期覚醒 | 総長に目覚め、二度寝ができない |
| 熟睡覚醒 | 寝た気がしない 休養が取れた感じがしない |
不眠症とは、入眠障害、中途覚醒、早朝覚醒、熟睡障害などの睡眠問題が1ヶ月以上続き、日中の倦怠、意欲低下、集中力低下、食欲不振などの不調が出現する病気のことです。
不眠症はうつ病などの精神疾患が原因になっているケースが多く、はじめから不眠症だけで診断されるケースが少ない疾患です。たいがい自律神経失調症と判断され、なかなか治らないことを理由に不眠症と診断されます。
睡眠の計測方法
現在、睡眠は個人でも計測できるようになりました。
タニタのスリープスキャン、オムロンのねむり時計、Withingsのスマート睡眠パットなどが、睡眠を大切にする人たちに汎用されています。これらはマットレスとシーツの間にパット引くタイプものが多いです。
計測内容は、睡眠の状態、心拍数、呼吸数、体動などで、かなり具体的なことがわかります。データはスマートフォンに送信されます。最近ではリストバンドを腕につけて計測するタイプもあります。
また医療分野では鼻呼吸(圧力、温度)、気管音、マスク圧、呼吸情報、経皮的動脈血酸素飽和度(SpO2)、脈拍数、体位情報、体動情報、脈波情報、心電図などを計測する機器が増えています。
これは睡眠時無呼吸症候群の診断と経過を測定する機器です。パシフィットメディコムのPulse Watch PMP、日本光工業㈱のSAS-2100、フクダ電子㈱のLS-30G、チェスト㈱のパプノニタミニなどが主流になっています。
睡眠薬を開発する流れ

| 非臨床試験 | 動物実験 | |
| 臨床試験 | 第一相 | 健常人で使って |
| 第二相 | 少人数の対象疾患に使い容量決める | |
| 第三相 | 多くの対象疾患に使い効果と安全性 | |
| 市販後直後調査 | 発売後6ヶ月間、安全性を確認する | |
| 市販後調査 | 現疾患 | |
新しい睡眠薬を開発する工程でもっとも重要なことは、効果と安全性のバランスです。そのためには適切な成分量を決める必要があります。この成分量を決めるのが臨床試験です。
第一相試験では、健常人に新しい睡眠薬を服用してもらい副作用がないか調べます。
第二層試験では、新しい睡眠薬の成分を数種類にわけ少数の不眠症患者に服用してもらいます。このときに効果と安全性のとれたバランスの良い成分量が決まります。
そして第三相試験では、すでに市販されている睡眠薬と新しい睡眠薬を多くの不眠症患者に服用してもらい、効果と安全性の比較をします。第三相試験の結果しだいで市販されるか決まります。
効果を判定する具体的な検査項目は、入眠潜時(入眠困難に関する評価指標、中途覚醒時間及び中途覚醒回数(睡眠持続性の障害に関する評価指標、総睡眠時間、翌日の身体機能などを検査機器で測定し、睡眠後の感想や心身状態を問診し総合的に評価します。
検査機器は、消灯時刻、入眠時刻、入眠潜時、睡眠開始後の覚醒時間、覚醒回数、全睡眠時間 、睡眠効率、各睡眠段階の出現時間及び出現率、心拍数、呼吸数、体動、心拍数、脳波、心電図、血圧などを計測します。
検査機械にはポリソムノグラフィが使われ、具体的には日本光工業㈱のSAS-2100、フクダ電子㈱LS-330Gなどの機器です。
この結果をもとに厚生労働省へ申請し審査され、承認された睡眠薬だけが製造することができます。
市販、漢方、処方箋の睡眠導入剤とは
| 市販薬 | 抗ヒスタミン | ドリエル、ネオデイ、アンミナイト |
| 漢方 | 酸棗仁湯 | 漢方ナイトミン |
| 睡眠薬 (非ベンゾジアゼピン系) |
超短時間型 | マイスリー、アモバン |
| 睡眠薬 (ベンゾジアゼピン系) |
超短時間型 | ハルシオン |
| 短時間型 | ロヒプノール、レンドルミン、ロラメット、エバミール | |
| 中間型 | ユーロジン、ベンザリン | |
| 長時間型 | ドラール |
眠れない、でも医師に相談するまでに到らない場合、運動してストレスをコントロールことが先決、それでも効果がないときは、ドラックストアーで花粉症を抑えるための抗ヒスタミン剤で睡眠改善剤のドリエルなどを服用します。また漢方も有効なときもあります。
それでも改善なきときは、神経内科、心療内科、メンタルなどの診療を受け、原因疾患を見つけ、適した睡眠薬を医師に処方してもらいます。
睡眠薬は、効果が継続する時間を基準に、超短時間、短時間、中間型、長時間型にわかれ使われています。
具体的は、中間型や長時間型が使われることが少なく、超短時間と短時間が主流です。睡眠薬は依存症が副作用になることもあるので、医師が処方することしかできません。
一般の医薬品として販売されている市販薬は抗ヒスタミンが成分で、花粉症などの治療で眠くなる作用を応用しています。依存性はないと考えられていますが、薬剤師の指示が必要です。
参考資料:
標準的神経治療:不眠・過眠と概日リズム障害
眠りのメカニズム 厚生労働省
「睡眠薬の臨床評価方法に関するガイドライン」 厚生労働省
睡眠を改善する まとめ

- 運動や気分転換をする
- 寝室環境や寝具を見直す
- 薬局や専門医に相談する
不眠症かも!?と決めつけてしまうと、これがストレスとなって、眠りが浅くなってしまうかも知れません。今回は、睡眠について専門家としての見解を述べましたが、こちらはいざというときの知識にとどめ、まずは日常でできるところから始めてみましょう。
不眠症は、ここで紹介した原因、検査、治療がありますが、まだまだ脳の中のことなどで、解明できていないことが多いのです。
しかし少しずつわかってきていることもあります。今後はゲノム解析などから、遺伝による染色体の変異、タンパク質とリン酸、遺伝、精神疾患、認知症などについて、解説することがたくさんあります。
未知数だからこと、睡眠への情報は健康を守るための貴重な情報になります。
管理人から

いかがでしたか?今回は、睡眠の質について専門家に教えてもらいました。
今回の内容が、そのまま実生活に役に立つわけではありませんが、
何だかわからないけど、眠れない
という状態って、気持ち悪くなりませんか?
睡眠とは、どんなものなのか?睡眠の質はどうやって測るのか?
など、睡眠について、ちょっと調べてみるだけで、何となく安心できるかも知れません。
昔、うちの子供が
何だかわからないけど、顎が痛い!
といって、泣いていました。
数日経っても状況は変わらず、病院に連れて行くと、
おたふくかぜだとわかり、元気に帰ってきました??
状況は変わっていないけれど、何で痛いのか?分かっただけで、本人はだいぶ安心したようです。
不眠症もこれと似ている部分があるのかも知れません。
睡眠の質を紐解いていって、なぜ眠れないのか?原因として考えられることは何か?
この辺りが少しでも分かっただけで、安心できるかも知れません。
でも、本当に心配なら、病院の先生に相談しましょう。